ホーム>病気について|死産について
流産・死産とは
死産について
死産
産科医 竹内正人
死産の定義:「死産の届出に関する規定」では妊娠4か月以後の死児の出産だが
死産(stillbirth)とは一般には生産に対する言葉で、「妊娠期間にかかわりなく、母体から受胎による生成物が完全に排出、または分娩に先立って死亡した場合」がその定義です。諸外国では慣習的に児の生育限界以前に起こると「流産」、生育限界以降を「死産」ととらえる場合が多いようです。ただし日本では「死産の届出に関する規程」(昭和21年9月30日厚生省令第42号)で、「妊娠4か月(妊娠12週)以後における死児の出産」と死産の時期を規定しています。
妊娠12週の赤ちゃんが生命徴候を示すことはありえないのに、12週を死産として扱うことの妥当性。その一方、妊娠20週~21週で破水・陣痛などから分娩となる場合、児に生命徴候が認めることはよく経験するのに、流産域としてすべて死産として扱われてしまう矛盾。このように日本の規程は、あくまでも死産届け提出を決める行政上の取り決めと考えるべきで、医学的には不適切と言わざるをえないでしょう。
実際は、諸外国のように流産期以降、現在では22週以降の死産を、狭義の死産とするのが適切でしょう。すなわち、妊娠22週以降に子宮内で赤ちゃんが亡くなり(子宮内胎児死亡IUFD : intrauterine fetal death)、死児を出産するということです。出産直後に生命徴候があり亡くなった場合、かつては流産域以降であっても死産扱いとすることもありました。戸籍への記載に対する否定的感情、手続きの簡便性などの理由からです。しかし、現在は、(早期)新生児死亡として取り扱われています。
よって、日本の死産とは、「妊娠4か月(妊娠12週)以後における死児の出産」とされていますが、後期流産として扱われている生命徴候の有無に関わらない妊娠12週以降22週未満の児の分娩と、妊娠22週以降の子宮内胎児死亡(IUFD)後の死児の娩出があると考えてください。
周産期死亡:地域・国の母子保健指標
日本の周産期死亡率は世界最低水準
周産期とは出産前後の期間を指し、周産期死亡とは母体外で生存可能とされる妊娠22週以後の死産と、生後1週間未満の早期新生児死亡をあわせたものをいいます。出産1,000に対する周産期死亡の比率を周産期死亡率と規定し、世界共通の予後指標として地域・国の母子保健の状況を示し、比較する指標として広く使われています。
日本の周産期死亡率は早期新生児死亡数とともに年々減少しています。1980年には出生1,OOO人に対して20.2であった周産期死亡率は暫減し1995年には7.0、2007年には4.5にまで低下しています。この数値は欧米各国と比較しても低く、わが国は世界最低の周産期死亡率を維持しています。
死産の原因:22週以降の死産の4分の1は原因不明
これまでであれば死産になったであろうケースが早産に
妊娠22週以降の死産の原因としては、常位胎盤早期剥離、胎児の形態異常(致死的疾患)が多くなります。妊娠高血圧症候群や管理されていない糖尿病なとの母体合併症、分娩時異常による死産は産科管理の進歩により、年次的には減少しています。妊娠年齢が高齢化しリスクの高いケースが増えているのに、周産期死亡率・死産率は年次的に減少しています。
その一方で、早産率は上昇傾向にあります。これは、これまでであれば、子宮内胎児死亡から死産になったであろう赤ちゃんが、その前に診断され帝王切開等により娩出(早産)され、新生児医療(NICU)との連携により救われる場合が増えてきているものと推察されます。産科医療の発展は、助けられうる命を確実に救ってきているのです。
しかし、とれたけ医療が進んでも、死産となるケースを予知・予測すること、予防することには限界があり、予期せぬ死産がなくなることはありません。それは、死産原因が不明とされるケースが相対的に増加していることとも関連しているのでしょう。
調査結果のまとめ
佐藤ら※1は2001~2004年の4年間に日本産婦人科学会(JSOG)周産期登録データベースに登録された妊娠22週以降の出産児224,485例を対象として、日本における死産の疫学検討を行いました。このデータベースは二次・三次施設を中心とした妊娠22週以降の全出産例を対象とする登録データベースで、対象中に死産症例が2316例ありました。以下に、調査のまとめをご紹介します。
a. 死産率
224,485例を対象例のうち、周産期死亡数(22週以降の死産+早期新生児死亡)、22週以降の死産数、早期新生児死亡数(~生後1週間)はそれぞれ4086、2316、1770で、死産率は1.0%で、周産期死亡の56.7%が死産、43.3%が早期新生児死亡でした。
b. 母体年齢
母体年齢は、20歳未満、40歳以上で死産率が若干高くなっていました (表1) 。
| 母体年齢 | 登録数 | 死産 | |
|---|---|---|---|
| 症例数 | % | ||
| ~19 | 3,371 | 40 | 1.2 |
| 20~24 | 21,280 | 228 | 1.1 |
| 25~29 | 66,225 | 604 | 0.9 |
| 30~34 | 82,004 | 725 | 0.9 |
| 35~39 | 38,714 | 403 | 1.0 |
| 40~ | 7,092 | 94 | 1.3 |
c. 分娩時妊娠週数
妊娠22~23週、24~27週、28~31週、32~36週および37週以降における死産率を算出した結果、早い妊娠週数ほど顕著に死産傾向が高いことがわかりました(表2)。同様の傾向が人口動態調査でも得られています。その理由として佐藤らは生育限界の視点から見た胎児救命の断念、致死的な胎児形態異常などを考察しています。
| 週数 | 登録数 | 死産 | |
|---|---|---|---|
| 症例数 | % | ||
| 22~23 | 939 | 313 | 33.3 |
| 24~27 | 4,002 | 519 | 13.0 |
| 28~31 | 7,074 | 444 | 6.3 |
| 32~36 | 29,411 | 594 | 2.0 |
| 37~ | 182,789 | 446 | 0.2 |
| Total | 224,485 | 2,316 | 1.0 |
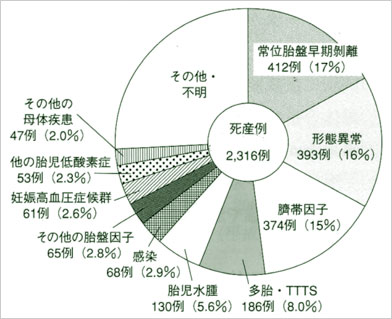
d. 原因・背景疾患(図1)
2316例の死産のうち、原因不明が580例(25.0%)ありました。背景疾患が存在した症例の内訳では、常位胎盤早期剥離が最も多く412例(17.8%)、次いで胎児形態異常(胎児水腫を除き、染色体異常を含む)393例(17.0%)、臍帯因子(臍帯脱出、圧迫など)374例(16.1%)、多胎・双胎間輸血症候群186例(8.0%)、非免疫性胎児水腫130例(5.6%)、周産期の感染(絨毛羊膜炎、母体感染を含む)68例(2.9%)、胎盤疾患(常位胎盤早期剥離、前置胎盤を除く)65例(2.8%)、妊娠高血圧症候群61例(2.6%)、以上に含まれない胎児・新生児低酸素症53例(2.3%)、その他の母体疾患47例(2.0%)でした。
死産(IUFD)の症状:
妊婦健診での超音波検査で診断されるまで無症状なことが一般的
死産でも、子宮内胎児死亡(IUFD)の場合の症状についてですが、後期流産の時期には妊婦健診の超音波検査で診断されるまで無症状で経過することが一般的です。
胎動自覚後の妊娠中期~後期では、胎動感の消失が主たる症状になりますが、その他、下腹部の違和感、異物感、冷感、乳房の張りの消失などを感じることがあります。胎児死亡後の日数が長くなれば、子宮の縮小傾向もみられるようになりますが、時問が経過しても諸症状に気づかず、妊婦健診時に胎児死亡が発見されることも多くあります。 分娩中ては胎動の消失、発熱、また、常位胎盤早期剥離では子宮収縮増強、持続的腹部緊満と腹痛、異常出血などがみられます。
児死亡後、胎児には羊水の浸潤、白家融解によって変性が起こり、これを浸軟(maceration)といいます。亡くなってからの日数により、浸軟の程度は進み、表皮の水泡形成、ないしこれが崩壊剥離して暗赤包の真皮を露呈する状態を浸軟第1度、深部組織ならびに体内臓器の弛綬軟変ないし半ば流動性となる状態を浸軟第2度と呼んでいます。さらに、双胎の一児死亡などで、長期にわたり子宮内に亡くなったままで存在すると、胎児の水分が失われ、乾燥、萎縮した状態となり、乾性壊死(ミイラ化)となることがあります。生存児の発育に伴い圧縮されて紙様児となる。ただし、早期の一児死亡の場合、胎児は自然吸収されます。
死産の対応:基本的には陣痛を誘発し経腟分娩で
子宮内で胎児が亡くなると、ある程度の時問を経て、陣痛が発来し分娩(死産)となります。ただし、ほとんどのケースでは陣痛前に診断されるので、陣痛を誘発して死産となります。教科書的には、子宮内胎児死亡(IUFD)後に時間が経過すると死胎児症候群といって、胎児成分に由来する組織トロンボプラスチンが母体血中に侵入し、凝固異常からDIC(播種性血管内凝固症候群)を起こすことがあるとされていますが、通常の死産で死胎児症候群が見られることは極めて稀でしょう。ただし、現状はそれを理由にIUFDと診断された後、すぐに入院となり、陣痛を誘発しています。グリーフケアの観点からは好ましくないと考えます。
娩出法は診断時の妊娠週数、胎児の大きさなどが考慮されますが、一般的にはラミナリアなどを使用し、子宮頸管をある程度開大させた後、プレグランディン膣座剤を3時間ごとに膣円蓋部に挿入し、陣痛を誘発します。ただし、妊娠後期の死産の場合は、通常の陣痛誘発と同じように、オキシトシンの点滴静注を使用することになるでしょう。
死産の場合、基本的には経腟分娩が選択されますが、常位胎盤早期剥離による出血など、緊急に胎児娩出が必要な場合は、母体適応で緊急帝王切開が選択されます。
死産予防の試み:胎児発育遅延(FGR)児のフォローと胎動数カウント
胎児発育遅延(FGR)でも殆どの場合、死産にはなりませんが、逆に死産側の視点からは死産児の半数近くにFGRを認めることにあります。よって、病院ではFGRでは通常より頻回の外来健診、ないしは入院管理で、胎児の状態をフォローしてゆく必要があるでしょう。もし、赤ちゃんが元気であるという確証がもてない胎児機能不全(NRFS:Non-Reassuring Fetal Status)が疑われる場合、NICU(新生児集中治療室)のある施設では、帝王切開などで、積極的に児を娩出させてゆく傾向にあります。先述しましたが、わが国の周産期死亡率が減少し、早産率、低出生体重児の出産率が上昇している背景には、こういった実情が反映されているものと考えられます。
妊婦自身ができる死産予防の取り組みとしては、胎動カウントがあげられます。ただし、胎動数カウントの導入前後で周産期死亡率が減少したという調査はあるものの、胎動自覚カウントは児死亡率低下には貢献しないという調査もあり、現在のところ妊婦が胎動回数をカウントして胎動減少時に来院することで、周産期死亡を実際に減少させるかどうかについは結論がでていません。ただし、胎動減少・消失が子宮内胎児死亡(IUFD)に先立つ事例は相当数報告されているので、胎動減少を感じた場合は、念のためにかかりつけの産院を受診しておくとよいでしょう。
次回妊娠に向けて:同じことを繰り返す可能性は低い
1) 形態異常
児の死亡に至るような形態異常でも、その大半は散発例で、遺伝性疾患を除けば再発の危険率は低いといえます(表3)。同一家系内に類似なケースがあって、遺伝的な背景があると疑われる場合は、遺伝カウンセリングが必要となるでしょう。現在、多因子性の奇形発生予防で唯一効果があるとされているのは、葉酸の服用のみで、妊娠の4週前から12週まで摂取することにより、無脳症や二分脊椎など神経管欠損の予防に有効であることが実証されています。
| 形態異常 | 出生頻度(%) | 再発頻度(%) |
|---|---|---|
| 先天性心奇形 | 0.8 | 1~4 |
| VSD(心室中隔欠損) | 0.19 | 1.7~4.2 |
| ASD(心室中隔欠損) | 0.6 | 0.7~2. |
| PDS(動脈管開存) | 0.75 | 1~3.5 |
| 神経管欠損 | 0.1~0.2 | 3~5 |
| 湾曲足 | 0.3 | 3 |
| 横隔膜ヘルニア | 0.03~0.05 | 0~2 |
| 唇裂・口蓋裂 | 0.1 | 4 |
| 食道閉鎖(気管支食道瘻) | 0.03 | 1 |
| 腹壁破裂 | 0.01 | 0.01 |
| 臍帯ヘルニア | 0.025 | 0.025 |
2) 感染症
感染症により直接胎児死亡がみられることは少ないのですが、腟炎からの上行性感染で絨毛羊膜炎となり児が未熟のうちに破水、陣発をきたし死産になることあります。もし、原因と考えられる起炎菌が特定できれば死産後に治療がなされます。
細菌感染に伴う炎症が原因と考えられる流早産では、次回の妊娠時には、細薗性腟症のコントロールが行われるでしょう。子宮頸管縫縮術の適応とはなりませんが、妊婦の不安の軽減を考慮すれば、頸管縫縮術も1つの選択肢となる場合はあるでしょう。
感染による流早産は、妊婦自身の責任ではありません。ただし、妊娠中は抵抗力が低下するので、次回の妊娠では膣内の正常細薗叢が減少しないよう、十分な睡眠をとり不摂生を避けることなど、免疫力を低下させないようにすることが、本人のできうる再発防止策となるでしょう。
感染症による死産(胎児死亡)では、次回妊娠で不安は多いものの、死産を繰り返すことは極めて稀です。
3) 常位胎胎盤早期剥離
常位胎盤早期剥離(以下「早剥」)とは、正常位置に付着した胎盤が、胎児が娩出する前に子宮壁より剥離するもので、胎盤の剥離部からの出血により、出血性ショック、播種性血管内凝固症候群(DIC)、腎不全などさまざまな合併症を併発し、重篤な症状があらわれます。
早剥の頻度は、全妊娠の約0.2~1.2%で、胎盤のはがれ方により出血量がかわり、その重症度も異なってきます。剥離部が小さい軽症例では、分娩後の胎盤所見から早剥がわかるくらいで、母児ともに予後も良好ですが、剥離部が大きい重症例となれば、胎児死亡率が60~80%、母体死亡率も約10%といわれます。
早剥の原因は明らかでなく、一元論的な機序はありません。従来から言われている妊娠高血圧症候群(妊娠中毒症)以外にも、絨毛羊膜炎、前期破水、切迫早産、子宮内胎児発育遅延などもその要因となりますが、現時点では多種多様の要因が互いに影響を及ぼし合い、胎盤への流入経路となる子宮動脈、もしくは脱落膜に何らかの変性をきたし、胎盤を剥離させるものと考えられています。そして、この変性は次回の妊娠にも影響するとされるので、早剥経験者の次回妊娠時の早剥の反復率は5~10%と、通常の5~10倍となります。さらに発症リスクは妊娠高血圧症候群を合併すると約2倍、前期破水合併で約3倍になるといわれています。ただし、それでも、次回妊娠時の最大反復リスクは10%で、仮に前期破水を起こしてさらにその3倍となっても、70%以上は発症をしないこということになります。
早剥は、反復率の高いハイリスク妊娠とわかっていながら、現時点では再発予防ができず、確立された妊娠管理法はありません。ただし、喫煙は早剥のリスク因子となるので、喫煙者は禁煙する。その他、食事・運動などに気づかい、規則正しい生活を送るなどで、良好な子宮環境が維持できるよう努めるなど、可避的なリスク因子をできるだけ排除して、反復の芽をつみながら生活することが望まれるでしょう。
ラスムッセン(Rasmussen,S.)ら※2は、1967~1989年にノルウエーで第1子を分娩した52万3977人のうち早剥を合併した3222人を、胎児死亡となった1017人と生児を得た2205人に分けて、追跡調査を行いました。その結果、胎児死亡となった1017人のうち、83%にあたる844人は第2子を妊娠していました。これは早剥以外の原因で胎児死亡を経験した女性の妊娠率85%に相当していました。ところが、早剥で生児を得た女性は、第2子妊娠率か59%にとどまり、対象となる生児を得た女性52万755人のうち71%か第2子を妊娠したのと比較してかなり低い数字でした。
この研究は早剥の既往は、次回の妊娠の受け入れにも強い影響を及ぼすことを示唆しています。特に生児を得た女性での妊娠率の低下は、早剥による潜在的恐怖の深刻さを推察されます。早剥既往者では死産であっても、生児を得た場合でも妊娠後の情緒的サポートが必要となるでしょう。
4) 前置胎盤
前置胎盤とは胎盤の位置異常で、内子宮口の全体または一部を胎盤が覆う状態をいいます。その頻度は200~250妊娠に1例程度(約0.5%)ですが、初産婦では0.2%とその頻度がさらに低くなるのに対し、経産婦では約2~5%と頻度が高くなります。特に帝王切開、子宮内容除去術の回数が増すと、その頻度が高くなる特徴があることから、子宮内膜の炎症、瘢痕化、損傷などにより正常な着床部位が少なくなると相対的に子宮の下部に胎盤が着床する比率が高くなるものと推測されています。定期的に妊婦健診を受けていれば、超音波検査にてあらかじめ前置胎盤は診断がされ、選択的帝王切開が実施されるので、現在は前置胎盤で死産となる頻度は少なくなっています。
前置胎盤では次回妊娠での反復率は高くなりますが、これは出産時の帝王切開が前置胎盤の再発を高めためと考えてよいでしょ。しかし、90%以上は反復をしないこと、たとえ反復したとしても死産となる可能性は極めて低いと考えていいでしょう。
5) 臍帯の異常
臍帯の異常(過捻転、真結節、卵膜付着、断裂など)による胎児死亡は偶発的なものと考えてよいでしょう。また、臍帯卵膜付着といって臍帯が胎盤実質でなく周囲の卵膜に付着しているものの中で、臍帯の起始部から胎盤実質までの卵膜を走行している血管が内子宮口付近にある場合があり、これを前置血管といいます。極めてまれではありますが、前置血管が分娩時期に破綻した場合は、胎児への血液供給が著しく障害され胎児死亡を起こすことがあります。
胎児死亡から時間が経過すると、臍帯、特に胎児側起始部(お臍のところ)は虚血により臍帯が細くなり捻じれている場合があるため、実際はそうでなくとも、臍帯が原因と説明されるでしょう。さらに、胎児死亡の原因が特定できない場合、胎児の首に臍帯巻絡(お臍がまいている)がある時、それが理由ではないかと説明されていることが多いと思われます。
ただし、前置血管も含め、臍帯異常による胎児死亡では次回妊娠での再発リスクが高くなることはないと考えられています。
6) Rh血液型不適合妊娠
母親がRh(-)で、父親がRh(+)の場合、胎児の血液型はRh(+)となる可能性が高いでしょう。出産後、子どもがRh(+)と確認されれば、通常は産道での感作によるRh(+)に対する抗体(Rh抗D抗体)産生を予防するため、72時問以内に抗D免疫グロブリンを母親に投与(筋肉注射)されます。流産、死産では、血液型が調べられないため、全例に注射します。
Rh血液型不適合による死産の場合は、母親がすでにRh抗D抗体をもっている可能性が高く、その場合は免疫グロブリンを投与する適応はありません。Rh抗D抗体が陽性の場合は、次回妊娠で胎児がRh(-)でなければ胎児死亡のリスクが高くなり、妊娠初期からの厳重な管理が必要となります。また、胎児死亡に至らなくても、早産で分娩をさせる可能性が高くなるでしょう。
7) 分娩時障害
妊娠経過が良好であったにもかかわらず、分娩時のトラブルによる胎児死亡や重症仮死 が原因となる新生児死亡の場合は、健康な子が生まれると信じていただけに、そのショックと悲しみはさらに大きくなるでしょう。また、医療に対する不信感や怒りが強く表れることも多いはずです。